Tab. 2: Antidepressiva als Koanalgetika
Antidepressiva
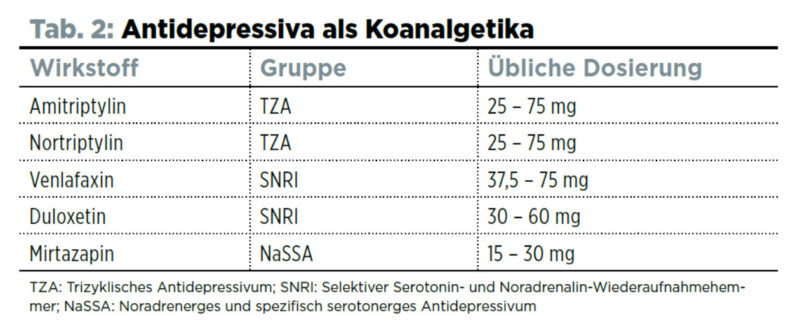
Antidepressiva entfalten ihre Wirkung im Zentralnervensystem, indem sie über das Rückenmark aufsteigende schmerzleitende Impulse durch eine Verstärkung absteigender schmerzdämpfender Systeme hemmen. Sie greifen daher genau an einem der Auslöser der Schmerzchronifizierung an. Diese schmerzlindernde Wirkung der Antidepressiva ist relativ unabhängig von der antidepressiven Wirkung. Man sieht das auch daran, dass man für die analgetische Wirkung meist niedrigere Dosierungen als für die antidepressive Therapie benötigt. Nicht alle Antidepressiva wirken gleich gut koanalgetisch gegen Schmerzen.
Es hat sich gezeigt, dass vor allem diejenigen Antidepressiva, die auf das Noradrenalinsystem besonders einwirken, eine gute koanalgetische schmerztherapeutische Wirkung haben (klassischerweise Amitriptylin oder das weniger anticholinerge und damit besser verträgliche Nortriptylin).
Neuere Antidepressiva mit noradrenergem Wirkprofil sind Venlafaxin und Duloxetin. Beides sind Noradrenalin-Wiederaufnahmehemmer mit einem insgesamt günstigeren Nebenwirkungsprofil und einer allerdings auch geringeren Wirkstärke als die Trizyklika. Beide Medikamente wirken nicht sedierend und können daher morgens verabreicht werden.
Ein sehr interessantes koanalgetisch wirkendes Antidepressivum ist Mirtazapin. Es ist ein noradrenerges und spezifisch serotonerges Antidepressivum. Neben seiner analgetischen Wirkung kann es bei Übelkeit, Inappetenz und Juckreiz eingesetzt werden.
Physio- und Psychotherapie
In der multimodalen Behandlung sind psychologische und physiotherapeutische Verfahren von entscheidender Bedeutung. Es geht unter anderem darum, dysfunktionale Verhaltensmuster aufzulösen. Beispielsweise kann eine Extinktion dieser Muster durch neue Lernvorgänge angestrebt werden. Das Wiedererlangen der Selbstwirksamkeit ist dabei ein wichtiges Ziel. Bei Patienten mit chronischer Schmerzkrankheit spielen Angst und Hilflosigkeit eine dominierende Rolle. Betroffene leben zum Teil in ständiger Erwartung wiederauftretender Schmerzen.
Eine gelungene Schmerztherapie mit einer Reduktion des Schmerzniveaus kann ein sehr starker Motivator für Maßnahmen zur Förderung der Selbstwirksamkeit und zur Reduktion von Vermeidungsstrategien bedeuten.
Entspannung und Achtsamkeit
An der Schmerzverarbeitung im Gehirn setzen andere nicht medikamentöse Therapieverfahren an. Dazu gehören Entspannungstechniken wie die progressive Muskelrelaxation nach Jacobson. Bei dieser Methode werden systematisch Entspannung fördernde Instruktionen des Therapeuten eingeübt. Achtsamkeitsbasierende Verfahren wie die achtsamkeitsbasierte Stressreduktion (Mindfulness-Based Stress Reduction, MBSR) [2], die sich aus Körperwahrnehmungsübungen (“Bodyscan”), einfachen Yogaübungen und meditativen Praktiken zusammensetzt, fördern die Haltung, mit dem Schmerz nicht katastrophisierend umzugehen, ihn besser annehmen und gezielter angehen zu können. Somit wird die Aufgabe stereotyper Reaktionsweisen, die den Schmerz unterhalten, gefördert.
Außerdem haben Patientenschulungsmaßnahmen im Hinblick auf ein gutes Selbstmanagement der Betroffenen eine Bedeutung.
Fazit
1. Bei der chronischen Schmerzerkrankung hat der Schmerz seine biologische Warnfunktion verloren und sich verselbstständigt. Dabei spielen dysfunktionale Verhaltensmuster, Angst und Hilflosigkeit eine nicht zu unterschätzende Rolle.
2. Neben der medikamentösen Schmerztherapie spielen nicht medikamentöse Verfahren aus dem Bereich der kognitiven Verhaltenstherapie, der achtsamkeitsbasierten Verfahren und der Physiotherapie eine besondere Rolle, um dysfunktionale Muster aufzulösen und mehr Selbstwirksamkeit zu erlangen.
Mögliche Interessenkonflikte: Der Autor hat keine deklariert.
Literatur:
1. Ziegelgänsberger W, Flor H. Schmerz in: Zettl UK, Sieb JP. Diagnostik und Therapie neurologischer Erkrankungen, Elsevier München 2019
2. Kabat-Zinn J. Gesund durch Meditation, Knaur München 2011
3. Gerhard C. Praxiswissen Palliativmedizin, Thieme Stuttgart 2014





